Last Updated on 2023年6月11日 by カメさん

こんにちは!救命センターで働く看護師のカメさん(@49_kame)です。

今回は急変対応でよく聞くショックについて解説するよ。
国外の論文では、看護師が患者の臨床的悪化の兆候(ショック状態など)に気付くことが患者の転帰(死亡率)などに関連しているとの報告があります。つまり、「看護師がショックを正確に理解して、正確に対応することができるならば、患者が死亡などの悪い転帰を辿る可能性を減少させることができる!」ということです。是非この機会に、ショックについての知識を確認してみてください。
興味のある方は、【救急看護師になりたい人は必見】救命救急センターで働く救急看護師について解説!もおすすめですので参照してください。
ショックの概要
まずはショックの概要について解説します。ショックに対応する上ではショックに関する基礎知識を押さえておくことが大切です。
ショックの概要として「ショックの定義」と「ショックの分類」について解説します。ショックの概要を理解した上で、ショックを発見する方法やショックに対応する方法を学びましょう。
YouTubeでも解説しているので良かったら参照してください。
ショックの定義とは?

ショックの定義は簡単に言うと、主要臓器に循環障害を来した状態です。血圧が低下したからショックではないというところがポイントです。
血圧には個人差がある
確かに収縮期血圧60mmhg以下は基準値で考えると低い血圧ですが、もともと血圧が80mmhgくらいしかない高齢女性などであれば、驚くべき数字ではないかもしれません。
循環不全の指標は血圧だけではないので総合的に評価しましょう。
定義を理解することは重要です。医療職にとって定義=共通の言語だからです。お互いが同じ思考過程を持って議論するためにも、定義は把握するようにしましょう。
ショックには分類がある?
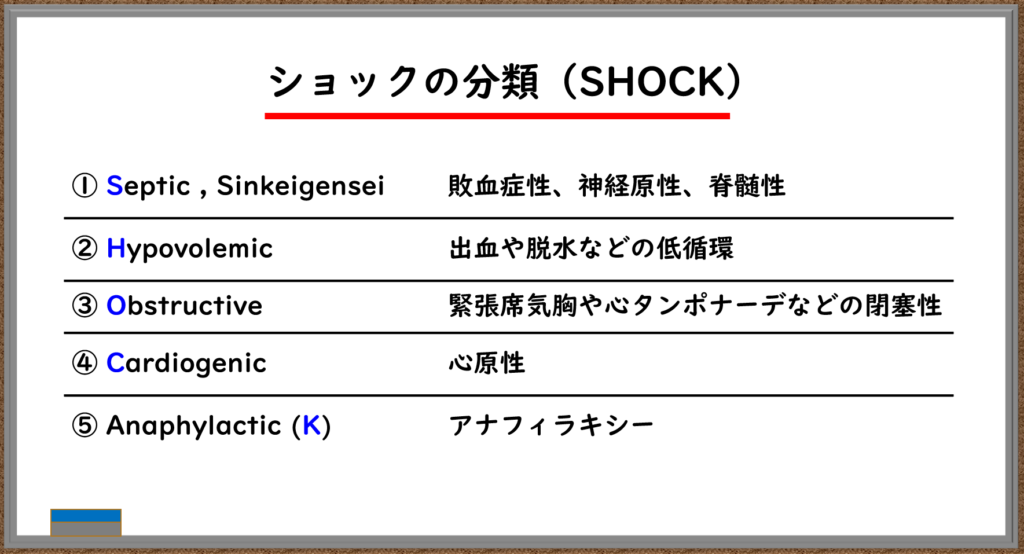
ショックは、上記の「ショックの定義」に至る原因毎に4つに分類されています。
以下がショックの4つの分類です。

余談ですが、この4つの分類の他にもSHOCKの頭文字を取って分類する考え方もあります。最後のKが微妙ですが・・・
分類により治療が異なる
ショックの種類によって治療が異なります。ショックの分類に適した治療を施さないと、悪化する場合もあります。詳しくは【これでショックは恐くない:後編】看護師必見「ショックの急変対応を解説!」を参照してください。
バイタルサインと身体所見で「ショックを発見」しよう
次はショックを認知する方法について説明します。バイタルサインと身体初見を観察することでショックを認知することができます。
確認すべきは、「5つのバイタルサイン」と「7つの身体所見」です。
ショックの注目すべき「5つのバイタルサイン」とは?
注目すべきバイタルサインは以下の5つです。

それぞれ解説していきます。
YouTubeでも解説しているので良かったら参照してください。
①意識レベル
意識障害は脳の器質的病変でも起こり得ますが、循環障害による脳血流の低下によっても引き起こされます。
急変時には、意識レベルの低下や痙攣・不穏といった形で意識障害に遭遇します。

意識障害に遭遇した場合は、ショックの可能性も視野に入れよう!
痙攣はショックが原因の可能性も考慮する
痙攣や不穏に対してはジアゼパムなどの鎮静薬を使用することが多いと思いますが、血圧が低下して意識障害を呈している患者に鎮静薬を使用すると、状態が悪化して心停止に移行します。

意識障害に遭遇したら、血圧や脈拍も評価するようにしましょう。
②収縮期血圧
ショックの定義の説明の際にも述べましたが、普段の血圧との比較が重要です。
血圧100mmhgであっても、もともと健康な患者と、高血圧の患者とでは評価が異なります。血圧だけではなく、他の循環不全の指標も含めた評価を行いましょう。
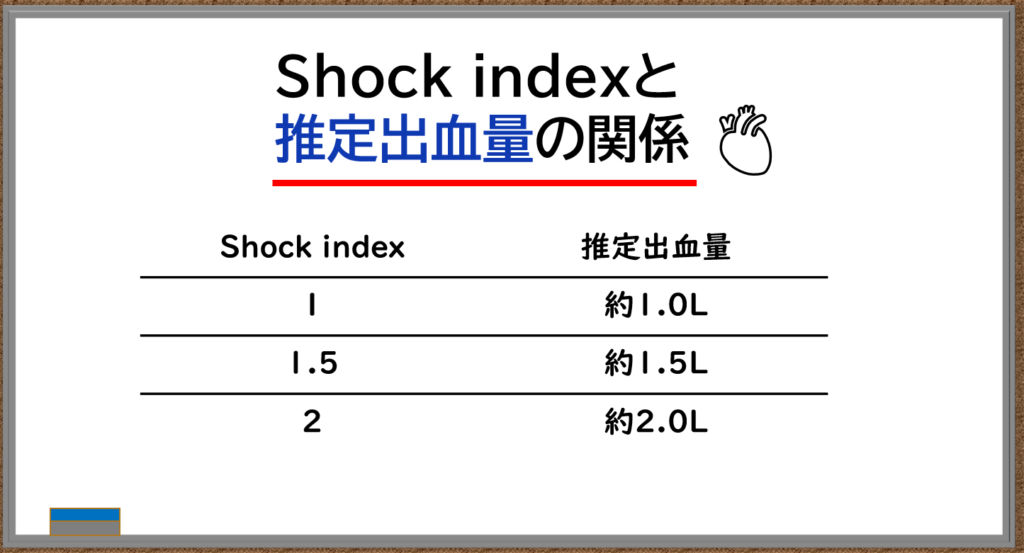
③ショックインデックス(Shock index)
ショックインデックスとは?
- 出血量の評価に用いられる指標
- 計算方法は、脈拍数/収縮期血圧
- 基準値は0.54
です。

人間の体は、血圧が下がったら心拍数を上昇させることで対応するよ。これを代償機能と言います。
以下にショックインデックスと推定出血量の関係を記載したので参考にしてください。
④脈拍・血圧の起立性変化
出血量がたとえ15%以下であっても立位にすると脈拍が上昇し血圧が低下することがあります。

起立性変化の有無を確認することで、隠れたショックを発見することができるよ
例えば、外来で帰宅する際や、病棟でも状態変化の後は、可能であれば立位を取ってみて起立性変化がないかを確認するようにしましょう。
起立性変化による推定出血量を以下に示します。表を参照して実際に評価してみて下さい。

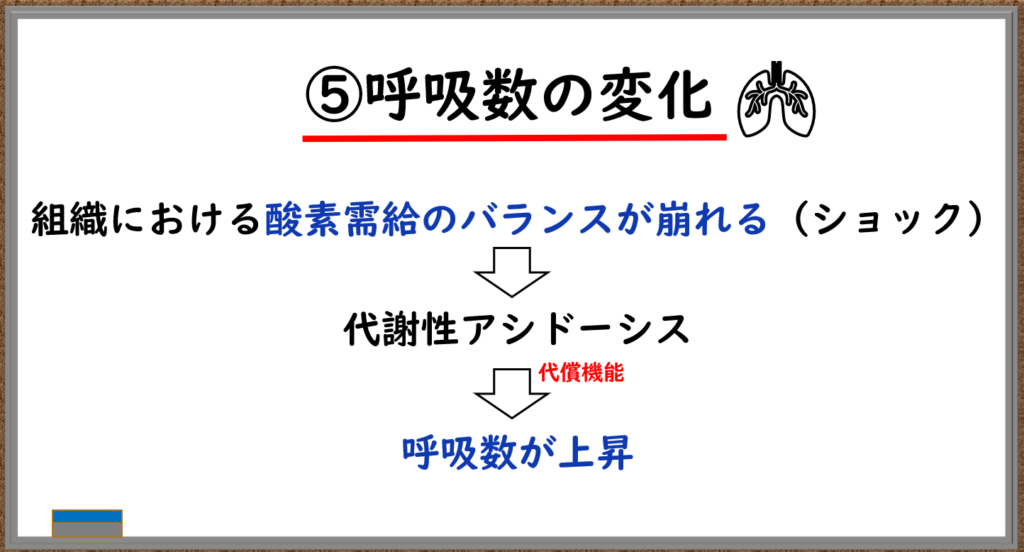
⑤呼吸数の変化
呼吸数は重要です。なぜなら脈拍のようにもともと飲んでいる薬剤の影響(βブロッカー)を受けにくいからです。
ショックは、定義にあるとおり酸素需要と供給のインバランスにより代謝性アシドーシスを起こします。代謝性アシドーシスを代償するために呼吸数が上昇します(換気を増やして二酸化炭素を排出する)。

呼吸数は痛みなど様々な要因で上昇するけど、ショックの可能性も検討するようにしよう。
ショックで注目すべき「7つの身体所見」とは?
次にショックの際に注目すべき「7つの身体所見」について解説します。

YouTubeでも解説しているので良かったら参照してください。
①ショックの5P
ショックの5Pについては表に示したので、このような状態の患者を発見したら、急変対応のスイッチを入れましょう。

②疼痛
疼痛はショックの原因を鑑別するために有用です。疼痛部位により、ある程度原因が絞られます。
下記は胸部・腹部・四肢に疼痛が生じている際のショックの原因です。

③皮膚所見
ショックでは皮膚の所見が顕著に表れます。ショックの際に確認すべき皮膚所見が下記の4つです。


「顔面蒼白」「四肢の冷汗」はショックの5Pにもあったね。
リべド(Livedo)とは?
- 網状皮斑のこと
- ショックでは典型的
- 紫の網目状に四肢に現れる
広範の発疹はアナフィラキシーの可能性があるから注意!
広範囲に発疹が表れている場合はアナフィラキシーショックの可能性が高いからです。必ず全身を確認するようにしましょう。
「見て・触って」のファーストインプレッションで、ショックの可能性を察知しましょう。
④頸静脈怒張・頸静脈虚脱
皮膚所見を確認する際に頸静脈怒張・頸静脈虚脱の有無も合わせて確認しましょう。「なぜ、ショックだと頸静脈が怒張するのか、頸静脈が虚脱するのか」について下記にまとめました。

どのような時に頸静脈が怒張し、どのような時に頸静脈が虚脱するのかをも、ショックの分類を用いてまとめました。

⑤眼瞼結膜
眼瞼結膜を確認することで貧血の有無を評価することができます。なぜ貧血を確認するかというと、出血によるショックの可能性を確認するためです。
Hb11g/dl以下で眼瞼結膜は蒼白になります。

眼瞼結膜が蒼白の場合は出血による貧血が疑われるよ
⑥聴診所見
ショックバイタルかつ聴診で左右差を認める場合は、緊張性気胸つまり閉塞性ショックの可能性が高くなります。
緊張性気胸はレントゲンを撮らない?
様々な意見がありますが、速やかにレントゲンを撮影できる環境にあるのであれば胸部のレントゲンを撮影しましょう。
⑦吐血・下血の有無
明らかに吐血・下血があれば、ショックの原因は消化管出血による循環血液量減少性ショックの可能性が高いです。
原因不明のショックバイタルであれば胃管&直腸診
明らかな吐血・下血が無い場合でも胃管の挿入や直腸診により消化管出血の有無を確認することが有用とされています。

ショックの場合は、下着やおむつへの出血も確認するようにしよう。
まとめ

ショックの概要とショックの認知の方法について理解できましたでしょうか。
ショックの患者はバイタルサインに加えて身体評価を行うことが重要です。見て聴いて触って、全身を使って評価していきましょう。

ショックに遭遇した場合の具体的な対応を知りたい方は【これでショックは恐くない:後編】看護師必見「ショックの急変対応を解説!」を参照してね。
興味のある方は、【救急看護師になりたい人は必見】救命救急センターで働く救急看護師について解説!もおすすめですので良かったら参照してください。
引用・参考文献
・坂本 壮(2015).救急外来 ただいま診断中!.中外医学社,東京.
・林 寛之(2017).Dr林&今の外来でも病棟でもバリバリ役立つ!救急・急変対応(メディカのセミナー濃縮ライブシリーズ).メディカ出版,大阪.














コメント